Η ΠΡΩΤΟΒΑΘΜΙΑ ΦΡΟΝΤΙΔΑ είναι ο θεμέλιος λίθος ενός συστήματος Υγείας. Δημιουργήθηκε για να αμβλύνει τις κοινωνικές ανισότητες που βάζουν εμπόδια στην πρόσβαση όλων των ανθρώπων στο υπέρτατο αυτό κοινωνικό αγαθό, μέσα από ένα πολυεπίπεδο πλέγμα πρόληψης, φροντίδας και προαγωγής υγείας του πληθυσμού.
Στην Ελλάδα η Πρωτοβάθμια Φροντίδα Υγείας, εδώ και δεκαετίες αποτελεί μία δύσκολη εξίσωση χωρίς λύση.
Από τον ιδρυτικό νόμο του ΕΣΥ το 1983 που προέβλεπε τη δημιουργία δομών Πρωτοβάθμιας Φροντίδας Υγείας μέχρι σήμερα, έχουν ψηφιστεί επτά νόμοι για την ανασυγκρότηση και την αναδιοργάνωσή της.
Τον Σεπτέμβριο, αν τηρηθεί η κυβερνητική εξαγγελία, θα εισαχθεί στη Βουλή προς ψήφιση ένα ακόμη νομοσχέδιο, ο όγδοος κατά σειρά νόμος, το δεύτερο μέρος της μεταρρύθμισης που έχει κάνει η σημερινή κυβέρνηση η οποία επικεντρώνεται στην πλήρη εφαρμογή του θεσμού του προσωπικού γιατρού. Ο θεσμός αυτός είναι συνδεδεμένος διεθνώς με όλα τα λειτουργικά συστήματα πρωτοβάθμιας φροντίδας.
Πολλές μονάδες, μικρό αποτέλεσμα
Οι επανειλημμένες προσπάθειες που έγιναν μέσω νομοθετικών ρυθμίσεων δεν κατάφεραν να ισχυροποιήσουν τις δημόσιες δομές Πρωτοβάθμιας Φροντίδας Υγείας στη χώρα. Με όσους γιατρούς μιλήσαμε ανέφεραν ότι οι δομές αυτές συνεχίζουν να είναι «κατακερματισμένες, υποστελεχωμένες, με ελλιπή εξοπλισμό και άνιση κατανομή του υγειονομικού προσωπικού».
Τα Τμήματα Επειγόντων Περιστατικών στα νοσοκομεία έχουν να διαχειριστούν έναν απίστευτο όγκο περιστατικών, καθώς η πλειοψηφία των πολιτών συρρέει στα εφημερεύοντα νοσοκομεία, δημιουργώντας πολύωρες αναμονές, ακόμη και αν τελικά διαπιστώνεται, ότι η έκτακτη ανάγκη υγείας που τους απασχόλησε θα μπορούσε να διευθετηθεί σε μία δημόσια πρωτοβάθμια δομή.
Σήμερα στην Ελλάδα οι δομές Πρωτοβάθμιας Φροντίδας είναι ουκ ολίγες. Η πρόσφατη αποτύπωση των δημόσιων μονάδων Πρωτοβάθμιας Φροντίδας Υγείας που έγινε από την Εθνική Στατιστική Αρχή καταγράφει για το 2023: 312 κέντρα υγείας, 1433 περιφερειακά ιατρεία, 97 πολυδύναμα περιφερειακά ιατρεία, 227 τοπικά ιατρεία εκ των οποίων τα 66 είναι σε λειτουργία και 137 τοπικές μονάδες υγείας.
Οι αλλεπάλληλοι νόμοι, οι αλλαγές και τα προβλήματα
Όλες αυτές οι δομές είναι δημιουργήματα διαφόρων νομοθετημάτων, που μέσα στον χρόνο κάποιες άλλαξαν απλώς ονομασία, κάποιες καταργήθηκαν, δημιουργήθηκαν νέες, ενώ αρκετές από τις αλλαγές που ψηφίστηκαν κατά καιρούς δεν εφαρμόστηκαν ποτέ στην πράξη.
Τα «Δίκτυα Πρωτοβάθμιας Φροντίδας» που θεσμοθετήθηκαν το 1997, ο εκσυγχρονισμός του πλαισίου Πρωτοβάθμιας Φροντίδας που πέρασε με νόμο το 2004 είναι κάποιες από τις θεσμικές αλλαγές, που έμειναν κενό γράμμα.
Οι αλλαγές που προχώρησαν στην Πρωτοβάθμια Φροντίδα, ήταν αυτές που έφερε ο νόμος του 2014 (ν. 4238/2014) όταν υπουργός Υγείας ήταν και πάλι ο Άδωνις Γεωργιάδης. Τότε δημιουργήθηκε το Πρωτοβάθμιο Εθνικό Δικτύου Υγείας (ΠΕΔΥ), στο οποίο μεταφέρθηκαν τα πρώην πολυϊατρεία του ΙΚΑ.
Θεσμοθετήθηκε επίσης ο οικογενειακός γιατρός, ένας θεσμός, που τότε δεν προχώρησε. Σε αντίθεση με τους προηγούμενους νόμους, οι αλλαγές που έφερε ο συγκεκριμένος νόμος εφαρμόστηκαν κατά γράμμα, «καθώς αποτελούσαν μνημονιακές επιταγές, που στόχευαν στην περιστολή της δαπάνης και όχι στην αναβάθμιση των υπηρεσιών της Πρωτοβάθμιας Φροντίδας Υγείας», λέει στη Lifo, γιατρός που εργάζεται εδώ και τρεις σχεδόν δεκαετίες στο ΕΣΥ.
Ο Λεωνίδας Βιτωράτος, πρόεδρος της Ομοσπονδίας Εργαζομένων στην Πρωτοβάθμια Φροντίδα Υγείας εξηγεί ότι «η μεγάλη μεταρρύθμιση του ν. 4238/2014 αποδείχτηκε ότι εξυπηρέτησε τις μνημονιακές δεσμεύσεις για απολύσεις και τη συμπλήρωση του απαιτούμενου αριθμού διαθεσιμότητας των δημοσίων υπαλλήλων» .
Υποστηρίζει ότι «η συγκεκριμένη μεταρρύθμιση απορρύθμισε πλήρως τις δομές του ΕΟΠΥΥ που παρείχαν ολοκληρωμένες υπηρεσίες Πρωτοβάθμιας Φροντίδας Υγείας, τόσο σε ιατρο-νοσηλευτικές όσο και διαγνωστικές υπηρεσίες».
Το γεγονός αυτό, όπως λέει, «οδήγησε εκατομμύρια πολίτες στον ιδιωτικό τομέα αφού η μεταφορά των υπηρεσιών στις υγειονομικές περιφέρειες έγινε με κλείσιμο των υγειονομικών μονάδων για έναν μήνα, βάζοντας λουκέτο στα ιατρεία. Η μεταφορά των υπηρεσιών στις υγειονομικές περιφέρειες πραγματοποιήθηκε άναρχα και χωρίς σχέδιο. Τότε οι υγειονομικές περιφέρειες δεν ήταν σε θέση να προμηθεύσουν με αντιδραστήρια και αναλώσιμα απαραίτητα για την λειτουργία των κέντρων υγείας, με αποτέλεσμα να αδρανοποιηθούν και να υπολειτουργούν μέχρι το 2016-2017», όπως λέει.
Στη συνέχεια ακολούθησε ο νόμος της τότε κυβέρνησης ΣΥΡΙΖΑ/ΑΝΕΛ ο οποίος επαναεισήγαγε τον θεσμό του οικογενειακού γιατρού και εγκαθίδρυσε τις τοπικές μονάδες υγείας (ΤΟΜΥ), οι οποίες λειτουργούν μέχρι σήμερα μέσα στα κέντρα υγείας που απέκτησαν νέο διευρυμένο ρόλο, χωρίς όμως τελικά να επιτελέσουν τον στόχο της ίδρυσής τους. Δημιουργήθηκαν 100 μονάδες λιγότερες από αυτές που αρχικά προβλεπόταν, ενώ και οι ήδη λειτουργούσες δεν στελεχώθηκαν επαρκώς με οικογενειακούς γιατρούς, οι οποίοι θα κατηύθυναν τους πολίτες μέσα στο σύστημα υγείας με παραπεμπτικά προς τους ειδικούς γιατρούς, όπως προέβλεπε ο τότε σχεδιασμός.
Η Ειρήνη Αγαπηδάκη αν. Υπουργός Υγείας έχει πει ότι «ο κόσμος δεν ξέρει ποιες είναι οι δομές της Πρωτοβάθμιας Υγείας, τι προσφέρουν, έχουν φοβερή αλληλοεπικάλυψη». Και δεν έχει άδικο.
Για Πρωτοβάθμια Φροντίδα στα επείγοντα των νοσοκομείων
Η Πρωτοβάθμια Φροντίδα Υγείας χάθηκε μέσα στις μεταρρυθμίσεις, οι οποίες αντί να εδραιώνουν ένα σύστημα υγείας όπου ο πολίτης θα μπορεί να απευθύνεται για τα καθημερινά προβλήματα, ακόμη και για αυτά χρειάζεται να τρέχει στα επείγοντα των νοσοκομείων, τα οποία θα έπρεπε να είναι το τελευταίο στάδιο καταφυγής ενός ασθενούς. Δυστυχώς όμως συμβαίνει ακριβώς το αντίθετο.
Παρά την πληθώρα των δημόσιων δομών, τα στοιχεία δείχνουν ότι η Πρωτοβάθμια Υγεία Φροντίδας δεν μπορεί να αντεπεξέλθει στους πολλαπλούς ρόλους που θα έπρεπε να έχει. Η διάγνωση και η θεραπεία νοσημάτων για τα οποία δεν χρειάζεται νοσηλεία στο νοσοκομείο, αλλά και διαχείριση επειγόντων περιστατικών, τα οποία επίσης δεν απαιτούνται νοσοκομειακή φροντίδα, δεν κατευθύνονται προς τις μονάδες αυτές.
Αυτός είναι άλλωστε και ο λόγος που τα Τμήματα Επειγόντων Περιστατικών στα νοσοκομεία έχουν να διαχειριστούν έναν απίστευτο όγκο περιστατικών, καθώς η πλειοψηφία των πολιτών συρρέει στα εφημερεύοντα νοσοκομεία, δημιουργώντας πολύωρες αναμονές, ακόμη και αν τελικά διαπιστώνεται, ότι η έκτακτη ανάγκη υγείας που τους απασχόλησε θα μπορούσε να διευθετηθεί σε μία δημόσια πρωτοβάθμια δομή. Σύμφωνα με τα στοιχεία του υπουργείου Υγείας η πλειοψηφία των πολιτών (4.002.719 περιστατικά) απευθύνθηκε στις δομές Πρωτοβάθμιας Φροντίδας απλώς για συνταγογράφηση φαρμάκων. Την ίδια στιγμή ο αριθμός των επειγόντων περιστατικών που εξυπηρέτησαν οι πρωτοβάθμιες δομές ανέρχεται σε 3.305.112 επείγοντα περιστατικά..
Οι μετακινήσεις προσωπικού και το μελανό σημείο της διακομιδής των ασθενών
Στην Αττική λειτουργούν 57 κέντρα υγείας, δέκα από τα οποία είναι και 24ωρης εφημέρευσης. Ο Λεωνίδας Βιτωράτος εξηγεί στη LiFO το στίγμα των μεταρρυθμίσεων αυτών, ζώντας την κατάσταση εκ των έσω: «Η Πρωτοβάθμια Φροντίδα Υγείας εδώ και μια δεκαετία βρίσκεται εγκαταλειμμένη και απαξιωμένη από την πολιτεία, και παρά τους νόμους που ψηφίστηκαν με την πρόφαση της αναδιοργάνωσης τα προβλήματα διογκώνονται και οξύνονται», λέει.
Οι αναγκαστικές μετακινήσεις γιατρών και νοσηλευτών από τα κέντρα υγείας και τις τοπικές μονάδες υγείας στα νοσοκομεία είναι μία μία τακτική που χρησιμοποιείται συχνά για κλείσουν τρύπες στα νοσοκομεία, ωστόσο απογυμνώνει τις πρωτοβάθμιες δομές. Οι μετακινήσεις αυτές όπως μας λέει πραγματοποιούνται τελείως αιφνιδιαστικά.
Η τακτική αυτή συνιστά αφενός «απάνθρωπη εργασιακά μεταχείριση των επαγγελματιών υγείας» και αφετέρου «υποδηλώνει υποβάθμιση στον ρόλο και το έργο των κέντρων υγείας και συνολικά της δημόσιας πρωτοβάθμιας φροντίδας», όπως υποστηρίζει.
Ένας μεγάλο πρόσθετο ζήτημα για τον Λ. Βιτωράτο, είναι η μεγάλη ευθύνη που πέφτει στις πλάτες των εργαζομένων στις απομακρυσμένες δομές Πρωτοβάθμιας Φροντίδας και αφορά τη διακομιδή των ασθενών.
Το περασμένο καλοκαίρι, με πράξη νομοθετικού περιεχομένου η οποία στη συνέχεια κυρώθηκε και με νόμο, καθιερώθηκε το μοντέλο των μεικτών πληρωμάτων στα ασθενοφόρα με τη συμμετοχή των ενόπλων δυνάμεων.
Το μοντέλο αυτό εφαρμόζεται στις νησιωτικές και ορεινές περιοχές της χώρας, λόγω της έλλειψης προσωπικού και για την αποφυγή τραγικών περιστατικών που έχουν συμβεί ουκ ολίγες φορές τα τελευταία χρόνια από τις καθυστερήσεις των διακομιδών.
Η διαφωνία των εργαζομένων εντοπίζεται στην πρόβλεψη του νόμου που αφορά τη στελέχωση των ασθενοφόρων των κέντρων υγείας, με τα οποία διενεργούνται οι διακομιδές των ασθενών. Στην περίπτωση αυτή όμως μας εξηγεί ο Λ. Βιτωράτος, προβλέπεται «η στελέχωση των ασθενοφόρων με πάσης φύσεως προσωπικό και απουσία γιατρού, για τη συνοδεία περιστατικών των οποίων η ζωή βρίσκεται σε απόλυτο κίνδυνο» λέει. Για τον ίδιο «είναι ζήτημα χρόνου να συμβεί το μοιραίο», κάτι που έχει γνωστοποιήσει με έγγραφη παρέμβαση η ομοσπονδία των εργαζομένων στη Βουλή κατά τη διαβούλευση νομοσχεδίου του υπουργείου Υγείας τον περασμένο Απρίλιο.
Αλλά και τον Ιούλιο του 2023 όταν είχε εκδοθεί η πράξη νομοθετικού περιεχομένου, οι εργαζόμενοι είχαν απευθυνθεί εγγράφως στο υπουργείο Υγείας και στη διοίκηση του ΕΚΑΒ ζητώντας την ανάκληση της συγκεκριμένης νομοθετικής πρόβλεψης.
«Το υγειονομικό προσωπικό πάσης φύσεως των κέντρων υγείας δεν διαθέτει τις απαιτούμενες γνώσεις και την εξειδικευμένη εκπαίδευση, οπότε δεν είναι και σε θέση να εκπληρώσει το σκοπό της ασφαλούς διακομιδής και παροχής ιατρικής φροντίδας στους ασθενείς που χρήζουν άμεσης διακομιδής στα νοσοκομεία», λέει ο Λ. Βιτωράτος.
Χαμηλά η πρόληψη
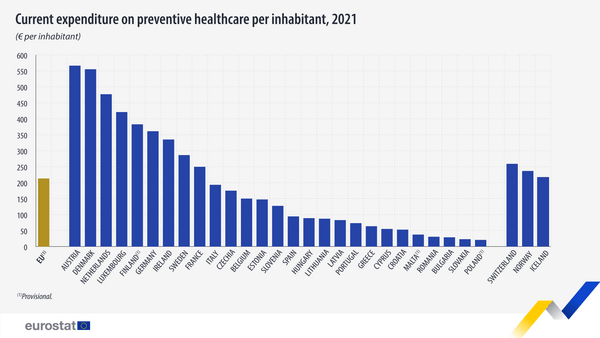
Όσον αφορά στην πρόληψη και την προαγωγή υγείας που συγκαταλέγονται στις βασικές στοχεύσεις της Πρωτοβάθμιας Φροντίδας, η Ελλάδα δεν έχει να επιδείξει μεγάλες επιδόσεις. Το 2021 η χώρα βρισκόταν στην 20η θέση μεταξύ των 27, στη δαπάνη για προληπτική φροντίδα ανά κάτοικο η οποία ανέρχεται στα 63,63 ευρώ ανά κάτοικο.
Το ύψος της χαμηλής αυτής δαπάνης είναι αυξημένο σε σχέση με τα προηγούμενα χρόνια και το 2022 ανήλθε στα 75,84 ευρώ ανά κάτοικο.
Η σταδιακή αυτή αύξηση πιθανότατα οφείλεται στο Εθνικό Πρόγραμμα Προσυμπτωματικού Ελέγχου. Το πρόγραμμα αυτό περιλαμβάνει δωρεάν προληπτικές διαγνωστικές εξετάσεις του γενικού πληθυσμού για τον καρκίνο του μαστού, του τραχήλου της μήτρας του παχέος εντέρου και τον καρδιαγγειακό κίνδυνο. Είναι αναμφίβολα μια θετική δράση «Για πρώτη φορά, επενδύονται πάνω από 200 εκ. ευρώ μέχρι το 2025 για προγράμματα δευτερογενούς πρόληψης», έχει πει ο Άδωνις Γεωργιάδης.
Το ζήτημα βέβαια που τίθεται εδώ είναι ότι οι πόροι αυτοί προέρχονται από το Ταμείο Ανάκαμψης και θα θα είναι διαθέσιμοι μέχρι το 2025. Μένει να φανεί λοιπόν αν θα υπάρξει συνέχεια στην πρόληψη, που είναι και η κεντρική φιλοσοφία πάνω στην οποία στηρίζεται ένα λειτουργικό σύστημα πρωτοβάθμιας φροντίδας.
Η νέα μεταρρύθμιση που έρχεται τον Σεπτέμβριο και ο προσωπικός γιατρός
Ο προσωπικός γιατρός μπήκε στη ζωή των πολιτών πριν από περίπου δύο χρόνια, τον Ιούλιο του 2022. Πρόκειται για την τελευταία μεταρρύθμιση που αφορά την πρωτοβάθμια φροντίδα. Μέχρι στιγμής ο θεσμός του προσωπικού γιατρού, δεν έχει να επιδείξει σπουδαίες επιδόσεις καθώς έχουν εγγραφεί 5.046.331 πολίτες, δηλαδή περίπου ο μισός πληθυσμός.
Συμμετέχουν συνολικά 3.545 γιατροί, εκ των οποίων οι 2.214 προέρχονται από τις δομές Πρωτοβάθμιας Φροντίδας και οι 1.331 είναι ελεύθεροι επαγγελματίες γιατροί. Το γεγονός αυτό είχε ως αποτέλεσμα χιλιάδες πολίτες να μην καταφέρουν να βρουν προσωπικό γιατρό στο μέρος που ζουν ή εργάζεται. «Όταν ένας ασθενής δηλώνει προσωπικό γιατρό, ο οποίος είναι στα Κάτω Πατήσια ενώ αυτός μένει στο Χαλάνδρι, είναι λογικό ότι θα τον αγνοήσει. Το σύστημα της Πρωτοβάθμιας δεν πρόκειται να δουλέψει αν δεν δοθούν οικονομικά κίνητρα προκειμένου να μπουν και άλλοι γιατροί για να το στηρίξουν. Θέλουν να κάνουν πρωτοβάθμια φροντίδα χωρίς να δώσουν λεφτά, γι' αυτό και απέτυχαν», μάς λέει ιδιώτης γιατρός.
Το υπουργείο Υγείας ισχυρίζεται ότι το σχέδιο νόμου που θα φέρει προς ψήφιση στη Βουλή τον Σεπτέμβριο θα αλλάξει τους δυσμενείς συσχετισμούς που αφορούν την έλλειψη συμμετοχής στον θεσμό του προσωπικού γιατρού. Με νέα ρύθμιση θα παρέχεται η δυνατότητα στους πολίτες να εγγράφονται σε όποιον ιδιώτη γενικό γιατρό ή παθολόγο γιατρό επιθυμούν. Στην περίπτωση αυτή, ο πολίτης θα πληρώνει από την τσέπη του.
Γιατροί χωρίς ειδίκευση θα γίνονται προσωπικοί γιατροί
Στις προβλέψεις του νέου νομοσχεδίου, το υπουργείο Υγείας σχεδιάζει να καταργήσει την υποχρεωτική υπηρεσία υπαίθρου, το γνωστό «αγροτικό» και να θεσμοθετήσει την υποχρεωτική υπηρεσία του προσωπικού γιατρού.
Με λίγα λόγια, οι νέοι ανειδίκευτοι γιατροί θα αναλάβουν την ευθύνη της ιατρικής φροντίδας χιλιάδων ασθενών. Παράλληλα στους νέους γιατρούς που θα επιλέξουν την ειδικότητα της Γενικής Ιατρικής ή της Παθολογίας –τις ειδικότητες δηλαδή που μπορεί να έχει ο προσωπικός γιατρός– το υπουργείο Υγείας θα θεσμοθετήσει ετήσια αποζημίωση 30 χιλιάδων ευρώ καθαρά, δημιουργώντας την υποχρέωση σ΄αυτούς τους νέους γιατρούς, να παραμείνουν στις δημόσιες δομές για μια πενταετία μετά το πέρας της ειδικότητας.
Το υπουργείο Υγείας μέσω της Ειρήνης Αγαπηδάκη έχει ανακοινώσει επίσης ότι θα υλοποιήσει πρόγραμμα επαναπατρισμού γενικών γιατρών και παθολόγων από την Κύπρο και τη Μεγάλη Βρετανία, μέσω του οποίου θα παρέχονται επιστημονικά και οικονομικά κίνητρα στους γιατρούς που θα επιστρέψουν. Οι ετήσιες απολαβές των επαναπατρισθέντων γιατρών θα κυμαίνονται από 100 έως 150 χιλιάδες ευρώ και θα συνοδεύονται από μειωμένη φορολόγηση.
Το σχέδιο του υπουργείου δεν βρήκε και πολλούς ένθερμους υποστηρικτές στους εκπροσώπους των γιατρών του ΕΣΥ, των παθολόγων και των γενικών ιατρών. Όταν γνωστοποιήθηκε το σχέδιο του υπουργείου από την αν. Υπουργό Υγείας, η Επαγγελματική Ένωση Παθολόγων διερωτούνταν «ποιοι λαμπροί νόες επιχειρούν να τοποθετήσουν ιατρούς με μηδενική κλινική εμπειρία ως προσωπικούς στη θέση αγροτικών γιατρών, ενώ οι παθολόγοι και οι γενικοί γιατροί έχουν πέντε χρόνια κλινική άσκηση στην παθολογία». Ενώ ανέφεραν, ότι «με την κατάληψη αυτών των θέσεων από ανειδίκευτους ιατρούς, θα προκύψουν σοβαροί κίνδυνοι για την υγεία των ασθενών».
Η εκπαίδευση των ανειδίκευτων γιατρών
Η LiFO ρώτησε το υπουργείο Υγείας πως οι νέοι γιατροί θα ανταπεξέλθουν στον ρόλο του οικογενειακού γιατρού χωρίς ειδίκευση και εμπειρία. Η απάντηση που πήραμε είναι ότι «από το υπουργείο Υγείας δίνεται μεγάλη έμφαση στον θεσμό του προσωπικού ιατρού. Για αυτόν το λόγο, όλοι οι προσωπικοί γιατροί, ανεξαρτήτως του αν είναι ειδικευμένοι ή ανειδίκευτοι, θα εκπαιδευτούν, προκειμένου να είναι σε θέση να επιτελέσουν το ρόλο τους». Η εκπαίδευση όπως ανέφεραν, «θα γίνεται από ομάδα ειδικών, σε συνεργασία με τον Παγκόσμιο Οργανισμό Υγείας (ΠΟΥ), και θα παρέχει πιστοποίηση σε συγκεκριμένες δεξιότητες.
Παράλληλα, θα υπάρχει σύνδεση των αποδοχών του προσωπικού γιατρού με την απόδοσή του. Στο πλαίσιο αυτό, «εκτός από την αμοιβή του, θα λαμβάνει επιπλέον ποσά, ανάλογα με την απόδοσή του στο πεδίο διαχείρισης των χρόνιων νοσημάτων καθώς και του εγγραμματισμού υγείας και της σχέσης ιατρού-ασθενούς», είπαν.
Πώς θα ενισχυθεί η ραχοκοκαλιά του συστήματος υγείας;
Ο Ευάγγελος Φραγκούλης, γενικός γραμματέας της Ελληνικής Ακαδημίας Γενικής/Οικογενειακής Ιατρικής και Πρωτοβάθμιας Φροντίδας Υγείας αναφέρει στη LiFO, ότι «η τελευταία ενημέρωση που είχαμε είναι ότι το υπουργείο αναμένεται να προωθήσει το σχετικό νομοσχέδιο μόλις ανοίξει η Βουλή. Δεν μπορούμε να ξέρουμε τι ακριβώς περιλαμβάνει και αναμένουμε να δούμε τις τελικές ρυθμίσεις».
Εφόσον οι παρεμβάσεις –που αφορούν τα κίνητρα που θα προσελκύσουν περισσότερους νέους γιατρούς στις δύο ειδικότητες από τις οποίες αντλούνται οι οικογενειακοί γιατροί– περιληφθούν στο νομοσχέδιο, ο Ευάγγελος Φραγκούλης υποστηρίζει ότι «πρόκειται αναμφίβολα για μία θετική κίνηση, που δείχνει ότι το υπουργείο έχει αντιληφθεί τον κίνδυνο να μείνει η χώρα χωρίς γενικούς γιατρούς και παθολόγους, ειδικότητες που αποτελούν τη ραχοκοκαλιά του συστήματος υγείας».
Υποστηρίζει ωστόσο ότι η ενδεχόμενη ρύθμιση του υπουργείου Υγείας με ανειδίκευτους γιατρούς να καλούνται να ασκήσουν καθήκοντα προσωπικού γιατρού είναι προβληματική: «Ένας νέος γιατρός χωρίς ειδικότητα δεν μπορεί να αναλάβει μόνος του την ευθύνη του πληθυσμού. Ενδεχομένως να μπορούσαν να χρησιμοποιηθούν αυτοί οι γιατροί, αναλαμβάνοντας πληθυσμό υπό την εποπτεία ενός ειδικευμένου γιατρού».
Και προσθέτει «σήμερα τουλάχιστον 2000 ιδιώτες παθολόγοι και γενικοί γιατροί στην κοινότητα δεν έχουν υπογράψει συμβάσεις για να γίνουν προσωπικοί γιατροί. Θα μπορούσε λοιπόν το υπουργείο να προσπαθήσει να διαμορφώσει τις κατάλληλες προϋποθέσεις και να δώσει περισσότερα κίνητρα στους έμπειρους και καλά εκπαιδευμένους γιατρούς για να ενταχθούν στο σύστημα».
Για το οικονομικό κίνητρο της τάξης των δεκάδων χιλιάδων ευρώ που αναμένεται να δοθεί στους νέους γιατρούς προκειμένου να ακολουθήσουν τις δύο συγκεκριμένες ειδικότητες, και ενδεχομένως και σε ειδικευμένους ιατρούς που θα αποφασίσουν να επαναπατριστούν, υποστηρίζει ότι «είναι θεμιτό και αποτελεί συνήθη πρακτική στο εξωτερικό για την πλήρωση μη επιθυμητών θέσεων. Τον κρίσιμο όμως ρόλο στην επιλογή ειδικότητας για έναν νέο γιατρό και για τον επαναπατρισμό των γιατρών παίζει το πώς προδιαγράφεται το μέλλον τους ως ειδικευμένων γιατρών στη χώρα και μέσα στο σύστημα υγείας –εκεί πρέπει να δοθεί η μεγαλύτερη βαρύτητα. Προέχει συνεπώς να γίνουν επαρκώς ελκυστικές οι συνθήκες εργασίας και οι προοπτικές σταδιοδρομίας για τον γιατρό της Πρωτοβάθμιας Φροντίδας Υγείας. Πολλοί γιατροί δεν επιλέγουν τις συγκεκριμένες ειδικότητες, γιατί προτιμούν την υπερεξειδίκευση. Σαφώς όμως κρίσιμο ρόλο παίζει ο οικονομικός παράγοντας και το υπουργείο, παρόλο που έχει ήδη προχωρήσει σε σημαντική αύξηση της χρηματοδότησης στην πρώτη φάση της μεταρρύθμισης του προσωπικού γιατρού, θα πρέπει να βρει τρόπο για να δοθεί και κάτι παραπάνω», λέει.
Φυσικά μια αύξηση της αποζημίωσης των προσωπικών ιατρών θα πρέπει να συνοδεύεται με αντίστοιχη αύξηση της αποζημίωσης όλων των γιατρών του συστήματος, καθώς «δεν μπορεί οι γιατροί αυτοί να αμείβονται διαφορετικά από τους υπόλοιπους για το ίδιο έργο».
Χωρίς προσωπικό γιατρό ο παιδικός πληθυσμός
Όταν το 2022 θεσμοθετήθηκε ο προσωπικός γιατρός, το μέτρο αφορούσε μόνο τον ενήλικο πληθυσμό. Αντίθετα, ο προηγούμενος νόμος που είχε ψηφιστεί από την κυβέρνηση ΣΥΡΙΖΑ/ΑΝΕΛ και με τον οποίο δημιουργήθηκαν οι Τοπικές Μονάδες Υγείας (ΤΟΜΥ) προέβλεπε οικογενειακό γιατρό και για τον παιδιατρικό πληθυσμό. Όταν η σημερινή κυβέρνηση εισήγαγε τον θεσμό του προσωπικού γιατρού κατάργησε την πρόβλεψη που υπήρχε για τον παιδικό πληθυσμό από τον προηγούμενο νόμο. Μ΄ αυτόν τον τρόπο άφησε «επί της ουσίας ακάλυπτα τα παιδιά, την πιο ευαίσθητη ομάδα του πληθυσμού που χρειάζεται τακτικό έλεγχο και παρακολούθηση από τη γέννηση έως και την εφηβεία, προκειμένου να διασφαλιστεί η πρόληψη και η προαγωγή της υγείας τους», αναφέρει το Σωματείο Εργαζομένων ΤΟΜΥ, της 3ης και 4ης Υγειονομικής Περιφέρειας.
Πάντως το υπουργείο Υγείας δεν φαίνεται διατεθειμένο να εντάξει στο σύστημα του προσωπικού γιατρού και τους παιδιάτρους. Αυτό τουλάχιστον είχε ειπωθεί ξεκάθαρα από την αν. υπουργό, Ειρήνη Αγαπηδάκη, όταν παρουσίασε τη δεύτερη φάση της μεταρρύθμισης για την πρωτοβάθμια περίθαλψη και τον θεσμό του προσωπικού γιατρού.
Η δεύτερη φάση των αλλαγών στη Βουλή
Η δεύτερη φάση των αλλαγών στην πρωτοβάθμια φροντίδα θα πάρουν τη μορφή νομοσχεδίου μετά από μία καθυστέρηση αρκετών μηνών. Ο Α. Γεωργιάδης, υπουργός Υγείας ισχυρίζεται ότι μετά τη θεσμοθέτηση των νέων μέτρων και «σε λίγους μήνες η διαφορά θα είναι ορατή στο σύνολο του ελληνικού πληθυσμού και σε βάθος μερικών ετών θα έχουμε συγκλονιστική διαφορά στην πορεία της υγείας των Ελλήνων πολιτών μέσα από αυτή τη μεταρρύθμιση».
Στο νομοσχέδιο που θα εισαχθεί στη Βουλή τον Σεπτέμβριο, προβλέπεται «η αναβάθμιση της Πρωτοβάθμιας Φροντίδας με την ίδρυση 7 πανεπιστημιακών Κέντρων Υγείας». Θα είναι συνδεδεμένα με τις Ιατρικές Σχολές (ΕΚΠΑ, ΑΠΘ, Λάρισα, Ιωάννινα, Αλεξανδρούπολη και Ηράκλειο), τα οποία θα ενδυναμώσουν τις υπηρεσίες πρωτοβάθμιας φροντίδας στη χώρα.
Το υπουργείο έχει ανακοινώσει ότι στα επτά πανεπιστημιακά κέντρα υγείας θα εγκατασταθούν εκπαιδευτικοί σταθμοί τηλεϊατρικής, οι οποίοι θα εξυπηρετούν την ανάγκη υποστήριξης των προσωπικών γιατρών.
Ισχυρίζεται ακόμη ότι πραγματοποιεί την πρώτη οργανωμένη ανακαίνιση μονάδων πρωτοβάθμιας φροντίδας από αρχή συστάσεως του ΕΣΥ. Οι διαγωνισμοί τρέχουν από το ΤΑΙΠΕΔ και αφορούν ανακαινίσεις πάνω από 150 κέντρων υγείας σε όλη τη χώρα, μέσα από 58 διαγωνισμούς ύψους 240 εκ. ευρώ. Ανακοίνωσε ακόμη 1.375 προσλήψεις στην Πρωτοβάθμια Φροντίδα Υγείας, που αφορούν 360 γιατρούς, 600 νοσηλευτές, 385 λοιπό προσωπικό και 30 μέλη ΔΕΠ.
Όλα τα παραπάνω μένει να δούμε αν θα εφαρμοστούν. Η δυσπιστία από τους πολίτες για τον αν οι εξαγγελίες θα γίνουν πράξεις είναι εύλογη και δικαιολογημένη. Για την Πρωτοβάθμια Φροντίδα Υγείας στην Ελλάδα έχουν ψηφιστεί πολλές αλλαγές οι οποίες άλλοτε ήταν άστοχες και άλλοτε δεν εφαρμόστηκαν.